Votre question concerne quel type d'offre ?
Votre question concerne quel couloir Ségur ?
Votre question concerne quel dispositif Ségur ?
Votre question concerne quel produit ou service produit?
Votre question concerne quelle thématique ?
Non. Le bon de commande doit impérativement faire figurer le montant réel, non nul, de la Prestation Ségur. La prise en charge par l'Etat doit être indiquée par la mention « Montant pris en charge par l’Etat au titre du Ségur de la santé » visible sur le bon de commande.
En particulier, au moment de la demande de solde, une copie de la facture faisant apparaître un montant total de la Prestation Ségur à 0€ sera systématiquement rejetée.
Cette réponse vous a-t-elle été utile ?
Conformément au cadre réglementaire des dispositifs SONS du Ségur du numérique en santé, chaque établissement et professionnel de santé (ES/PS) éligible ne peut bénéficier que d’un seul financement par SONS, c’est-à-dire un seul financement de mise à jour pour un type de logiciel donné.
En conséquence, toute demande de financement portant sur un / des bénéficiaire(s) ayant déjà fait l’objet par ailleurs d’une demande validée par l’Agence de services et de paiement fera l’objet d’un rejet.
En cas de contestation par l’éditeur ayant vu sa demande rejetée, l’ASP contactera par courrier électronique les deux éditeurs concernés, pour qu’ils apportent sous dix jours ouvrés les précisions nécessaires (maintien de leur demande initiale ; information d’une erreur commise dans le périmètre couvert par la demande initiale et demande de modification en conséquence ; retrait de leur demande de financement, etc.), selon des modalités précisées dans le message ASP.
S’il s’agit d’un établissement ou professionnel de santé ayant signé deux bons de commande distincts sur le même périmètre logiciel : les éditeurs devront faire valider par l’établissement ou le professionnel concerné l’identité de l’éditeur avec lequel il souhaite bénéficier de la Prestation Ségur, et le signaler auprès de l’ASP. Il appartiendra alors à l’éditeur voyant sa commande annulée de tirer les conséquences d’une éventuelle rétractation directement auprès de l’établissement ou le professionnel de santé.
En cas de non-réponse, ou lorsque les réponses apportées ne permettraient pas de statuer sur le dossier, l’Agence du Numérique en Santé se réserve le droit de procéder à toute vérification utile, et au besoin à demander l’annulation des demandes de financement concernées.
Cette réponse vous a-t-elle été utile ?
Pour annuler votre demande de financement vous devez contacter le support utilisateur de l'ASP en fournissant :
i. une attestation sur l’honneur signée et motivée de votre part si l'annulation est de votre propre chef, pour une erreur effectuée lors de la demande ;
ii. une attestation sur l'honneur signée et motivée de votre part et une attestation de renonciation du client si l'annulation est en accord avec le client ES/PS.
Après vérification du périmètre de l'annulation par rapport au périmètre initial et de l'avance perçue le cas échéant :
Cas 1 : Demande d'annulation de la totalité de la demande de financement concernant le ou tous les bénéficiaires du périmètre initial pour un éditeur ayant déjà perçu l'avance
- l’ASP annule la demande de financement ;
- l’éditeur rembourse l’avance perçue.
Cas 2 : Demande d'annulation partielle de la demande de financement concernant un ou plusieurs bénéficiaires du périmètre initial pour un éditeur ayant déjà perçu l'avance
- réouverture et modification de la demande de financement par l'ASP pour supprimer le ou les bénéficiaires OU Annulation par l’ASP et dépôt d’une nouvelle demande sur le bon périmètre par l’éditeur ;
- une régularisation du trop-perçu est effectuée par l’ASP au moment du solde.
Cas 3 : Demande d'annulation de la totalité de la demande de financement concernant le ou tous les bénéficiaires du périmètre initial pour un éditeur n'ayant pas perçu l'avance
- l’ASP annule la demande de financement.
Cas 4 : Demande d'annulation partielle pour un ou plusieurs bénéficiaires du périmètre initial pour un éditeur n'ayant pas perçu l'avance
- avant le 17/11 : Rejet par l’ASP et dépôt d’une nouvelle demande sur le bon périmètre par l’éditeur ;
- à partir du 17/11 : Modification de la demande de financement pour suppression du ou des bénéficiaires.
Des modèles d'attestation sont disponibles auprès de l'ASP.
Pour contacter l’Assistance Utilisateur de l’ASP : https://segurnum.asp-public.fr/segurnum/contacter-assistance
Cette réponse vous a-t-elle été utile ?
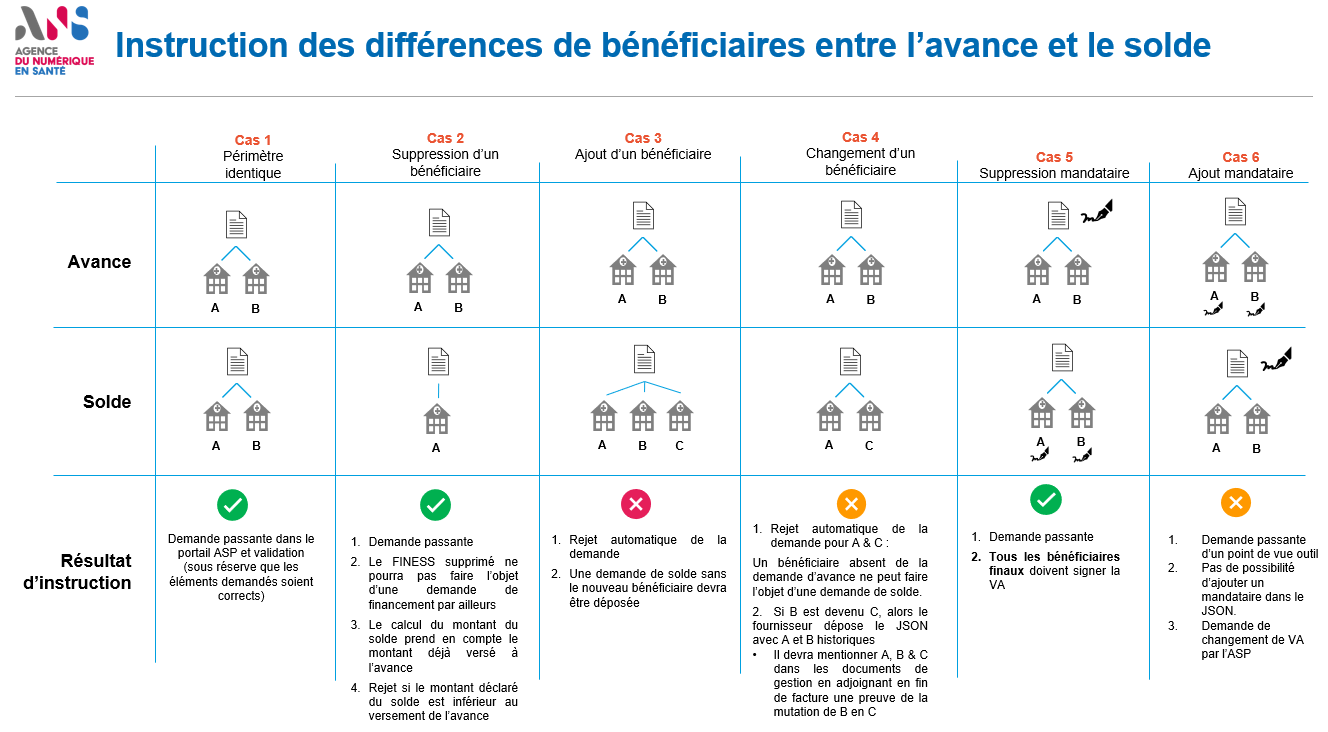
La demande de solde doit être conforme et introduite sur le même périmètre que la demande d’avance auprès de l’ASP. Cependant :
- si un ou plusieurs clients sont soustraits du périmètre de la demande d’avance, la demande de solde est recevable. Une compensation du montant versé lors de l’avance pour ce(s) client(s) sera effectuée au moment du solde.
- si un ou plusieurs clients sont ajoutés au périmètre de la demande d’avance, alors cette demande sera rejetée par l’ASP. Il faudra donc :
- modifier la demande de solde par un périmètre correspondant à la demande d’avance ou inférieur à celle-ci (si inférieur, une compensation du montant versé lors de l’avance pour ce(s) client(s) sera effectuée au moment du solde.)
- modifier la demande de solde par un périmètre correspondant à la demande d’avance ou inférieur à celle-ci (si inférieur, une compensation du montant versé lors de l’avance pour ce(s) client(s) sera effectuée au moment du solde.)
- si le périmètre est modifié en raison de l’évolution administrative d’un bénéficiaire (fusion, scission, etc.), cette demande sera acceptée par l’ASP à condition que :
- le JSON solde comporte les identifiants historiques (A et B) de l’avance au nouveau bloc « bénéficiaires »
- en complément au JSON solde, le fournisseur mentionne les bénéficiaires historiques ainsi que le nouveau bénéficiaire dans les documents de gestion. A cet effet, il faut joindre à la facture (dans le même document PDF), un traité de fusion. Ce document est mis à l'initiative du fournisseur, lors du dépôt de sa demande.
Ainsi, si A et B à l’avance, et que B est devenu C entre l’avance et le solde, le fournisseur devra fournir ce justificatif au moment de la demande de solde à l’ASP.
Cette réponse vous a-t-elle été utile ?
Le télésoin s’inscrit dans le parcours de santé du patient, coordonné par le médecin traitant. Le compte rendu est transmis de manière sécurisée au médecin traitant et aux autres professionnels de santé désignés par le patient et impliqués dans sa prise en charge pour faciliter la coordination.
Cette réponse vous a-t-elle été utile ?
Le télésoin se déroule par vidéotransmission, qui permet une identification et une communication plus facile qu’une communication téléphonique.
Le patient peut se faire accompagner par un professionnel de santé, un proche, un aidant ou un interprète pour faciliter le soin à distance ou lever les barrières technologiques. En pédiatrie, la présence d’un parent ou d’un adulte majeur est indispensable.
Pour réaliser un télésoin dans de bonnes conditions, votre environnement physique et celui du patient est essentiel. L’un comme l’autre, vous choisirez un lieu calme, lumineux, respectant la confidentialité des échanges et adapté aux éventuels exercices ou examens prévus. Veillez également à ne pas être dérangés au cours de la consultation.
Cette réponse vous a-t-elle été utile ?
L’ANS a conduit un état des lieux de la télémédecine en France, dans lequel 14 cas d’usages ont pu être établis, représentants 11 spécialités de médecine. Il s’agit de :
- la néphrologie, la gériatrie, la cardiologie, l’orthopédie/traumatologie, l’anesthésie, la psychiatrie, la gérontopsychiatrie (cas d’usages de la téléconsultation) ;
- la neuropédiatrie, la dermatologie et la chirurgie maxillo-faciale (cas d’usages de la télé-expertise) ;
- l'ophtalmologie, la neurologie médicale et chirurgicale, la télé radiologie, la prise en charge des plaies chroniques (cas d’usage multi-actes).
Ces cas d’usages sont présentés sous forme de fiches pratiques dans le document "Restitution des cas d’usage en télémédecine", mais ne sont pas exhaustifs et d'autres cas d'usage de télémédecine peuvent exister pour d'autres spécialités de médecine.
Cette réponse vous a-t-elle été utile ?
Non, l'exigence PGSSI-S IEU 2 n'est pas applicable lorsque la solution est esclave de l'identité.
Cette réponse vous a-t-elle été utile ?
Il doit être possible de voir la création ou le résultat de la création d’un patient dans la solution avec son identifiant privé et ses 5 attributs. Il doit être possible aussi de visualiser que ce patient est associé à son INS, même si peut être les étapes du scénario de conformité sont faites en même temps.
Il faudrait donc, s’il n’est pas possible de visualiser la création d’un patient via la GAP, avoir le flux de création permettant de créer le patient et celui pour associer l’INS dans la solution (si différent), puis d’avoir une copie écran d’un compte usager associé à son matricule INS.
NB : Attention à ne pas confondre la création de l'identité (au niveau de la GAP) et la création du compte dans le DMN. Si la solution ne permet pas l'accès à la GAP, cela signifie qu'il ne peut récupérer l'identité.
Cette réponse vous a-t-elle été utile ?
Comme noté à la page 14 du référentiel 1.2.2 : « Le Référentiel d’Interopérabilité et de Sécurité des Dispositifs Médicaux Numériques (DMN) exige une méthode d’authentification des usagers à 2 facteurs. Le Système doit donc implémenter cette méthode d’authentification (exigence IEU 9.1). » Le développement de la double authentification est donc obligatoire pour un DMN s'il y a un accès patient, et c’est une exigence qui sera vérifiée par l’ANS.
Par contre, il est également indiqué : « Pour tenir compte du cas où l’activation de l’authentification des usagers à 2 facteurs diminue l’usage de la solution et entraîne une perte de chance pour l’usager, le fabricant du DMN peut sous sa responsabilité ne pas activer systématiquement l’authentification à deux facteurs. ». Cela signifie que l’activation du double facteur peut ne pas être systématique pour l’ensemble des patients. Ce point est de la responsabilité de l'entreprise du numérique en santé développant le DMN.
Enfin, il est précisé dans le scénario IEU 9.1 : « L'accès du patient à une interface de déclaration simple dans le cadre d'un parcours de télésurveillance n'est pas soumis à ce scenario de conformité et ne nécessite pas d'authentification à deux facteurs systématique. » . Cela signifie que dans le cadre d’une déclaration simple, c’est-à-dire dans le cas où un patient accède à un simple formulaire de saisie de données (hors du DMN), il n’est pas soumis au développement du double facteur.
Cette réponse vous a-t-elle été utile ?
Le référentiel d’identification électronique se borne à faire en sorte que les identifiants utilisés pour les usagers soient des identifiants uniques et sectoriels de préférence. Il n'existe aujourd'hui aucune exigence qui encadre ce cas de figure, même si la qualité de l’identification d’un usager est l’un des principes fondamentaux de la qualité et de la sécurité de sa prise en charge.
Cette réponse vous a-t-elle été utile ?
Dans le cas d'une candidature pour un DMN pour lequel l'implémentation de l'Identité Nationale de Santé est non applicable, la conformité aux exigences IEU 7 et IEU 8 n'est pas obligatoire. Ces deux exigences sont donc "Non applicables".
En cas de non applicabilité, une déclaration sur l'honneur justifiée devra être fournie à la place de la preuve attendue.
Cette réponse vous a-t-elle été utile ?
Les conditions portant sur la réception des Prestations Ségur sont définies au chapitre 6.2 des Appels à Financement pour chaque SONS.
L’Opérateur de paiement met à disposition des Fournisseurs et Clients finaux, sur la page https://www.asp-public.fr/aides/segur-du-numerique-en-sante-financement-lequipement, les modèles de Vérification d’Aptitude (VA) qui traduisent précisément le périmètre de responsabilité de chaque éditeur dans la vérification des flux RI – DPI – PFI.
Le principe général est qu’il ne peut y avoir de refus de signature d’une VA attestant de la réalisation d’une Prestation Ségur pour une solution logicielle A, au motif de l’indisponibilité ou de l’absence d’une autre solution logicielle B (pour des raisons indépendantes de l’éditeur de la solution A) devant échanger des flux avec la solution logicielle A.
L’éditeur de la solution A apportera les correctifs éventuellement nécessaires une fois que les vérifications auront pu être menées par l’Etablissement de Santé. Les éventuelles réserves jugées non bloquantes par l’ES peuvent être inscrites sur la VA dans l’encadré commentaires, elles seront sans traitement par l’Opérateur de paiement.
Cette réponse vous a-t-elle été utile ?


